消化器系の病気
 胃や腸をはじめとする消化器系の疾患を抱えている方も多くいらっしゃることと思います。 「急に胃がもたれてしまった」、「突然、お腹の痛みに襲われることがある」という症状に心当たりのある方は一度専門医を受診することをお勧め致します。 こちらでは、各疾患の症状など特徴をご紹介致します。
胃や腸をはじめとする消化器系の疾患を抱えている方も多くいらっしゃることと思います。 「急に胃がもたれてしまった」、「突然、お腹の痛みに襲われることがある」という症状に心当たりのある方は一度専門医を受診することをお勧め致します。 こちらでは、各疾患の症状など特徴をご紹介致します。
病名一覧
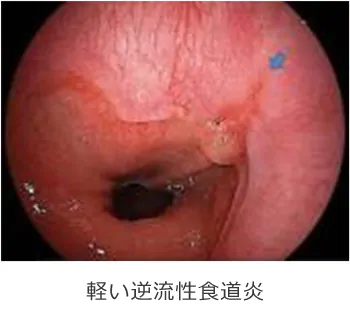
逆流性食道炎
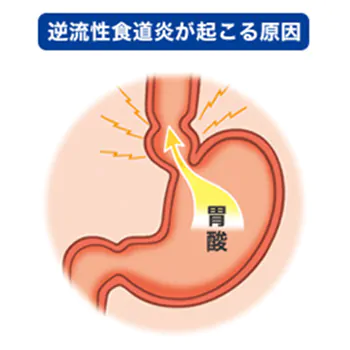
その名のとおり、胃酸や十二指腸液が食道内に逆流および停滞し、食道粘膜に炎症を起こすことで生じる疾患です。症状は胸焼け、ゲップ、胸部~ノドの違和感、声のかすれなどです。 食道下部括約筋が弛緩することで食道裂孔ヘルニアという状態になり発症します。その原因として、ストレス、食べ過ぎ、肥満、喫煙、加齢などがあります。診断は内視鏡検査が中心となります。 治療は、食事指導・生活習慣改善、薬物治療になります。消化の良いものを食べ、過食を避ける。また食後はすぐ横にならないことです。薬物治療では胃酸を抑える効果が最も強いプロトンポンプ阻害薬を内服します。
胃炎
文字通り、胃に起きる炎症のことです。急性胃炎と慢性胃炎とにわかれます。
急性胃炎
急に胃粘膜に炎症を起こします。多くの場合、絶食して2,3日も安静にしていれば軽快します。 症状は心窩部痛(みぞおちの痛み)、吐き気、嘔吐、食欲不振などです。ひどいときは消化管出血を起こすこともあります。 原因はたくさんあります。
- 感染症:特に細菌やウィルスが原因です。急性胃腸炎になると、胃の症状だけでなく、何度も下痢をして、お腹全体も痛くなります。
- アレルギー
- 薬物:特に痛み止めやかぜ薬(抗生物質)
- お酒の飲み過ぎ
- 刺激物の取りすぎ:コーヒー、香辛料、冷たいまたは熱いものの食べ過ぎ飲み過ぎ
- 不規則な生活
- ストレス
- タバコ
- 強酸、強アルカリの腐食性物質の誤飲
などになります。
検査
上部消化管内視鏡検査になります。発赤、出血、びらん(粘膜が掘られた状態)が認められることがあります。
治療
明らかな原因がある場合は、それを取り除くのが一番です。絶食または消化の良い食事を摂り、安静にします。改善がなければ、医師から処方を受けます。胃酸を抑え、胃粘膜を保護する薬を内服していただきます。
慢性胃炎
胃粘膜に持続的な炎症が加わることで、胃の粘膜が荒れてしまった(萎縮した)状態です。急性胃炎と異なるところは、必ず痛みを伴うわけではないという点です。内視鏡検査で慢性胃炎と診断された方を集めれば、胃の症状が強い方から全く症状のない方までいます。 では、その症状ですが、 胃の不快感、もたれ感、食欲不振、腹痛食が症状です。他に吐き気、胸焼けなどがあります。 原因に関しては、ピロリ菌の感染が大きく関わっています。それに加えて、塩分の過剰摂取、アルコールの飲み過ぎ、タバコやストレスなど、胃粘膜を刺激する因子が、慢性胃炎を悪化させる因子になります。
慢性胃炎の検査、種類
検査は急性胃炎同様、上部消化管内視鏡検査になります。検査にて慢性胃炎と診断する際、以下の4つのタイプに分かれます。またはその組み合わせになります。
- 表層性胃炎
- びらん性胃炎
- 肥厚性胃炎
- 萎縮性胃炎
萎縮性胃炎は、悪化すると腸上皮化生(腸に似た粘膜が発生すること)という胃がんのリスクがさらに高い状態を引き起こします。その萎縮性胃炎の原因がピロリ菌です。また慢性胃炎の症状の中心になっているのも萎縮性胃炎です。萎縮が進んでくると、胃酸や胃粘液を分泌する細胞が少なくなり、その結果、胃のもたれ感などにつながります。
治療
病態の中心が萎縮ですので、もとに戻ることはありません。「昔は油ものをよく食べたけど、最近はさっぱりしたものが好きになった。」なんて話を聞きます。それは胃酸や胃粘液の分泌が減ってきて、胃が受け付けなくなってきたのです。本人も自覚して食べなくなっていきます。結局、治療法は対症療法となります。胃のもたれ、不快感が強い方は、消化管運動機能改善薬や胃粘膜保護薬を内服します。吐き気や胸焼けなどが強い方は、酸分泌抑制薬を内服します。また、ピロリ菌に感染していれば、除菌することで、症状が緩和する方もいます。
胃腸炎
種々のウィルス、細菌、微生物などによって引き起こされる嘔気・嘔吐、腹痛、下痢を伴う感染症です。嘔気または下痢のいずれかの症状しか出現しない場合もありますが、一般的には両方の症状を認めます。発症までに一定の潜伏期間を経ます。数日で改善するものから1週間程度かかるもの、中には重症化して死にいたる場合もあります。
原因
汚染された食べ物の摂取
加熱調理が不十分だったり、長時間放置されて細菌が繁殖した汚染食品を摂取することで発症します。食中毒として集団発生することもあります。
人から人への感染
基本的に糞口感染になります。つまり感染者の便がもとで発症することです。排便の後によく手を洗わずにトイレを後にしてしまうと、その人が触れた場所に菌が付着します。それが他の人の手から口へと移ってしまい発症します。小さな子供では、おもちゃを介することがあります。また子供から大人(親)へ感染することもよく見られます。
その他
汚染された川や殺菌が不十分なプールで泳いたときなどに、その水を飲んでしまい発症する場合やミドリガメなどのサルモネラ菌を持ったハ虫類と接触したことで発症することもあります。
症状
嘔気・嘔吐、下痢、腹痛が典型的な症状です。発熱、血便などを伴う場合もあります。症状の出現の仕方や程度は感染したウィルスや細菌の種類、毒素の量によって異なります。 感染した体から水分が多量に失われるため、脱水状態となります。そのため水分摂取が治療のカギとなってきます。嘔吐により経口摂取が困難な場合は点滴加療が必要になります。一般的に数日から1週間以内に改善します。
診断
基本的に症状から判断されます。原因菌の究明まで行われることはあまりありません。学校やレストランでの集団食中毒、特に症状が重症化している場合などは菌の同定が必要となります。職場や家族で同様の症状の方がいる場合や加熱不足の食品を食べたなど、原因がはっきりしてれば、そのまま治療に移ることがほとんどです。症状が重篤であったり、改善しない場合、便培養検査を行い、原因菌を特定して治療に生かします。ウィルス(ノロウィルス、ロタウィルス、アデノウィルスなど)の同定も可能です。飲食店など食料品を扱う職業に従事している方がノロウィルスかどうかの検査を希望されるケースも多いです。
治療
補液が中心となります。要するに失われた水分、電解質を補充することです。 先ほども述べたように、嘔吐により経口摂取が困難な場合や重症で意識障害など認められる場合には、点滴加療が必要になります。高齢者や慢性疾患をお持ちの方は、腎不全やショック状態に陥ることもありますので、注意が必要です。 抗生物質の投与も、細菌の種類によっては効果的です。プロバイオティクスに基づき、腸内フローラ(腸内細菌叢)のバランスを整えることも重要です。これは整腸剤を内服して腸内にいい菌を増やし、悪い菌を追い出すといった考え方です。最近話題です。 結局、体から細菌やウィルスが排除されれば治りますので、制吐剤、止瀉薬の使用は治りを遅くします。ただし、嘔吐によって薬が内服できないようでは困りますので、吐き気は抑えます。下痢は積極的に出してもらいます。よっぽどひどい場合以外は止瀉薬は使いません。
代表的な胃腸炎の原因微生物とウィルス
黄色ブドウ球菌・ウェルシュ菌
毒素型に分類され、菌そのものではなく発生される毒素が感染源となります。健康な人でも皮膚や鼻腔に常在する菌です。それが、調理者の手指から食品に付着し、そこで菌が繁殖して感染を起こします。暑い中放置されたお弁当、おにぎりなどが原因となります。潜伏期間は数時間(1-5時間)と短いのが特徴です。
腸炎ビブリオ
鮮度の落ちた魚貝類を食べた後に発症します。潜伏期間は半日から1日程度です。生ガキに当たったという方は、この腸炎ビブリオか後述するノロウィルスに感染し、胃腸炎を発症したのです。経験した方ならわかりますが、1日か2日で改善します。
サルモネラ
食肉(牛、豚、鶏)および卵が原因です。潜伏期間は1から2日程度です。発熱を伴います。数日中に改善します。
カンピロバクター
やはり汚染された食肉、特に鶏肉の摂取が原因となります。潜伏期間は数日から1週間ほどと長いのが特徴です。発熱、嘔吐、下痢を認めます。下血することもあります。数日で改善しますが、その後、0.1%の確率でギランバレー症候群という末梢神経が侵される難病を併発します。
腸管出血性大腸菌
集団食中毒で時々テレビをにぎわす菌です。O-157(:H7)といった方が有名です。数日間の潜伏期間を経て発症します。本菌で汚染された牛肉などを生や加熱不足で摂取して、感染する事例が多く見られます。生レバーが提供できなくなったのは、この菌のためです。ベロ毒素を産生する菌で、不顕性感染(症状が無い)の場合もありますが、大抵は激しい腹痛と頻回の水様便を伴います。その後、血性の下痢(腸管出血性)となります。さらに数%の確率で溶血性尿毒症症候群、脳症を併発すると、死にいたることもあります。
ノロウィルス
多くは季節性に冬流行しますが、一年を通じて見られます。1日から2日の潜伏期間を経て発症します。典型的な症状は下痢と激しい嘔吐、発熱になります。感染力が強いのも特徴です。原因はアサリやカキの2枚貝などになりますが、汚染された手で調理された食品を摂取したり、物品(ドアノブなど)を通しての接触感染、吐物からの飛沫感染など、2次感染で爆発的に広がることがあります。学校や職場、家庭内で集団感染を引き起こします。また、種々のタイプのノロウィルスが存在し、同じ時期に2度目の感染を起こす人もいます。
ロタウィルス
ノロウィルスと並んで、冬場に流行します。やはり感染力が強く、2次感染で集団感染を起こします。主に乳幼児の感染症で、5歳までにはほぼ100%感染しています。大人はすでに免疫を獲得していますが、体力や免疫力が落ちていると感染してしまいます。1日から3日の潜伏期間を経て、激しい下痢と嘔吐、発熱が3日から1週間程度続きます。特徴的なのは白色の下痢便を認めることです。汚染された食物や飲料水がもともと原因ですが、人から人への経口感染による2次感染で移ってしまうことも多いです。
アデノウィルス
アデノウィルスというと子供がプールで感染する、いわゆるプール熱(咽頭結膜熱)がよく知られています。高熱が出て、扁桃腺が腫れ、目が充血します。潜伏期間が5日から7日と長く、治った後もしばらく感染力を有すやっかいなウィルスです。胃腸炎様の症状を伴うこともありますが、基本的に胃腸炎の場合、同じアデノウィルスでも型が異なったものが原因となります。大人が感染する場合は、やはり免疫力が落ちた時です。特に子供の看病をしていて自分が移ってしまうというパターンです。
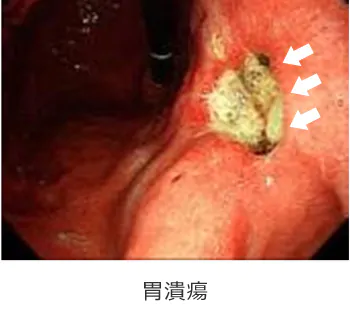
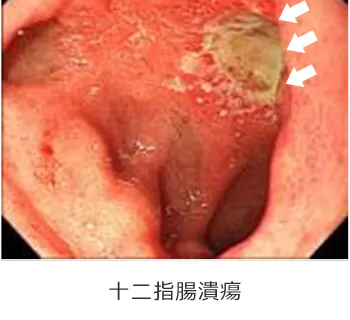
胃潰瘍/十二指腸潰瘍
潰瘍とは炎症が粘膜を超えてさらに進み、より深い層まで掘れてしまった状態です。腹痛を認めます。出血を起こすと、まっ黒な便が出ます。 また何度も潰瘍を繰り返すと胃や十二指腸が変形して、食べ物が通りづらくなります。原因はストレス、タバコ、暴飲暴食、薬剤(特に消炎鎮痛剤)、ピロリ菌感染などです。治療は、以前は手術が中心でしたが、現在ではおくすりを内服することでほとんど治ります。おくすりは制酸剤、胃粘膜保護剤などになります。 吐血するような大量出血を来した場合は、緊急内視鏡にて止血処置を行います。潰瘍が進み、壁を突き抜けて穴が開いてしまった場合(穿孔)は手術が必要になることもあります。 また、最近ではピロリ菌が原因の潰瘍であれば、除菌することによって、ほとんど再発しなくなることがわかっています。
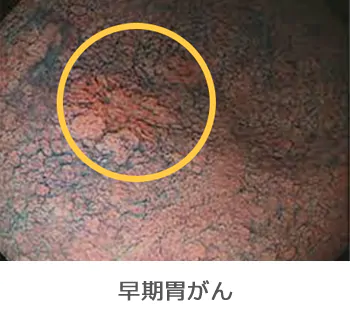
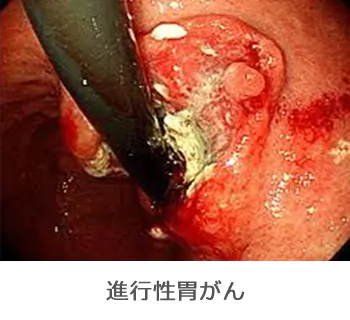
胃がん
胃がんの原因がピロリ菌感染による胃粘膜の萎縮から発生することはすでに判明しています。加えてピロリ菌検査の保険適応が拡大したことから、ピロリ菌の除菌が広まっています。現在でもなお、がんの死因で男性2位、女性3位に位置しますが、今後は減少傾向に向かい、順位も他のがんに追い抜かれていくことが予想されます。
症状
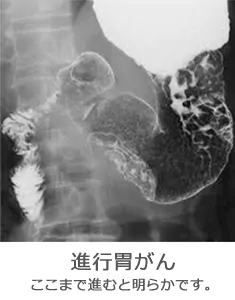
胃がん特有の症状はありません。早期胃がんでは多くの場合、無症状で経過します。進行がんまで進展して初めて症状が出現することがほとんどです。その症状ですが、一般的には、上腹部痛(心窩部痛)、食思不振、腹部膨満感になります。さらに進行すると、体重減少や吐血、下血(黒い便)が出現します。当然、貧血にもなります。がんの位置によって起こる症状もあります。胃の入口に架かっていれば、食道への逆流が起きやすくなり、胸焼けを生じます。出口に近い場合は、胃の出口(幽門輪)を塞いでしまい(幽門狭窄といいます)、食べると嘔吐を繰り返します。さらに体重減少が進み、痩せてくるとお腹の外から硬い腫瘤を触れることができるようになります。また、胃がんに特徴的なリンパ節転移で左鎖骨のくぼみ(左鎖骨窩リンパ節)に転移するVirchow(ウィルヒョウ)転移というものがあります。胃の壁の外まで腫瘍が浸潤してくれば、お腹の中(腹腔内)にがん細胞がこぼれ、他のがん同様に腹水が溜まってきます。
検査
胃がんを発見するための検査には、①腫瘍マーカー(採血)、②ペプシノーゲン法(採血)③ABC検診(採血)④胃X線検査、⑤胃内視鏡検査などが現在あります。
腫瘍マーカー
腫瘍マーカーとは、がん特有の産生物質のことです。検査は血液を数ml採血するだけです。現在のところ、確実に胃がんがあるかどうかを診断できる腫瘍マーカーはありません。もちろん異常値になれば、がんの可能性が高くなります。また、胃がん固有の腫瘍マーカーも存在せず、数種類のがんに対するマーカーとなっていますので、異常値がでた場合、他のがんの可能性もあります。一度に検査できる腫瘍マーカーの数にも制限があります。喫煙によっても異常値を示すことがあります。
ペプシノーゲン法
ドックなどで行われています。(*品川区で行っている胃がんリスク検診にも含まれます。詳しくは「健康診断」の項をご覧ください。)こちらも採血のみです。ペプシノーゲンとは、胃液中に分泌される物質でPGⅠとPGⅡの2種類があります。その2つの数値の割合から、粘膜の萎縮の程度を予測します。陽性はさらに1+から3+という結果になります。陽性=萎縮が進んでいる=がんが発生しているかもしれない。という理論です。もちろん萎縮が進むには、ピロリ菌が陽性との判断にもなるわけで、ピロリ菌感染の検査の補助にもなります。
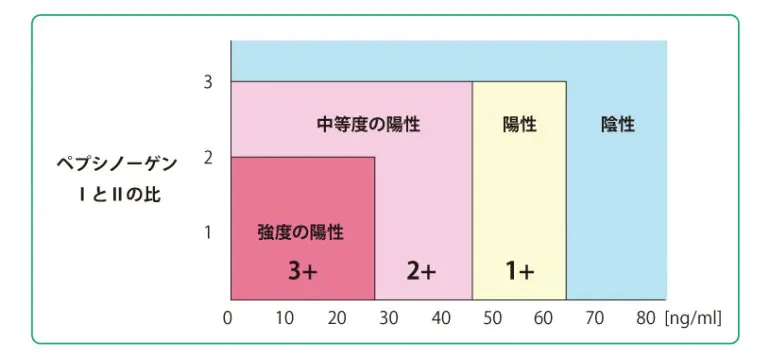
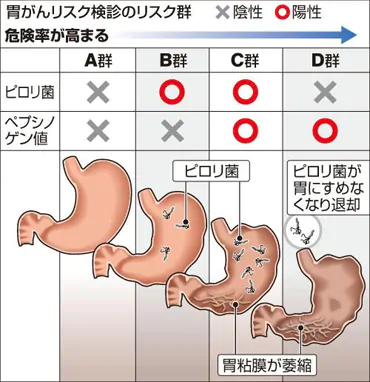
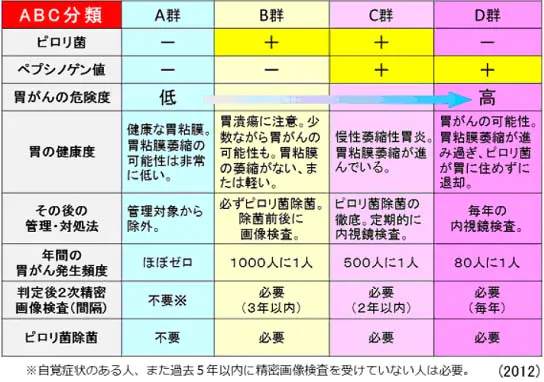
ABC検診
やはりドックなどで行われる検査です。(*品川区で行っている胃がんリスク検診にも含まれます。詳しくは「健康診断」の項をご覧ください。)こちらも採血のみで検査できます。上記②ペプシノーゲン法にヘリコバクターピロリ抗体の有無をかけ合わせ、より感度をあげた検査といえます。それらをAからDまでの4段階に分類します。Aは正常、Dは最も胃がんの危険度が高いと判断します。例えば、ピロリ抗体が陽性で、ペプシノーゲン法が陰性であれば、区分はBとなります。これは、ピロリ菌には感染しているけれど、まだ胃粘膜が萎縮するほど進んではいないと考えます。対処法はピロリ菌の除菌となるわけです。詳しくは下記表をご参照ください。
胃X線検査
いわゆるバリウム検査です。短時間で多くの人数を検査できるため、会社や区の集団検診などでは、現在もよく行われています。バリウムと発砲剤を内服し、ゲップを我慢しながらレントゲン台の上をゴロゴロとする検査です。体の向きや台の角度を変えることにより、見たいところの胃の壁にバリウムを塗り付けます。凹凸から病変を発見します。欠点としては、被爆の問題、内視鏡検査に比べ、(早期)胃がんの診断率が劣る、飲んだバリウムは下剤によりしっかり出さないといけない点などが挙げられます。バリウムが排便前に固まってしまい、息んで排泄したらお尻が切れたり、腫れてしまった方も大勢います。
胃内視鏡検査
ペプシノーゲン法、ABC検診などで陽性となった場合、最終的な精密検査として、内視鏡検査が必要となります。内視鏡であれば、検査中に組織を採取でき、処置も行うことができます。また、早期胃がんなどで、色調の変化しか認められないような病変では特に威力を発揮します。現在、最も有効な胃がんの検査といえます。ただ、検診では、1症例あたりの検査時間が長いこと、バリウム検査より費用がかかることから施行されません。当院では、最新細径のスコープを用いて、眠ったまま鼻から検査をしますので、痛みも感じず、わからないうちに終わってしまいます。

治療
代表的な治療は内視鏡治療、手術、化学療法、放射線治療になります。
内視鏡治療
早期がんが対象です。がんが粘膜~粘膜下層(要は表面からあまり深くないところ)までであれば、内視鏡的に切除可能です。EMR(内視鏡的粘膜切除術。当院ホームページでは大腸ポリープ、早期大腸がんのところで紹介しています。) やESD(内視鏡的粘膜下層剥離術)といった手技が中心となります。今の時代、早期がんだとお腹を切らなくても済むわけです。ただし、すべての早期胃がんというわけにはいきません。やはり適応があります。がん細胞が粘膜下層の深くまで浸潤してしまうと、血管やリンパ管へ流れてしまいます。そうなるとカメラではどうにもなりません。また、大きさや潰瘍の有無、がん細胞の種類(組織型といいます)などによっては、次に説明する手術が必要になってきます。
手術
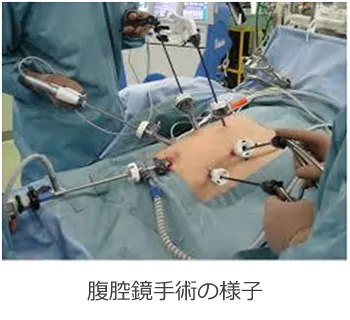
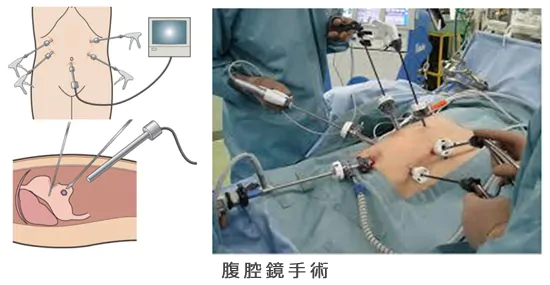
内視鏡治療では困難であったり、適応外の病変に対して行われます。従来の開腹手術から現在では腹腔鏡下手術も普及しています。腹腔鏡下手術では、お臍からカメラ(腹腔鏡)を挿入し、同時に炭酸ガスでお腹を膨らませます。当院で内視鏡検査時に使用している炭酸ガスも同じものを使用しております。その他に手術器具を出し入れするための挿入口を4,5か所開けます。術後の痛みは開腹手術に比べ少なく、早期の社会復帰を可能にしました。
化学療法
いわゆる抗がん剤治療です。根治手術後に再発予防目的で行う術後補助化学療法、手術不能ながんに対する化学療法などが中心です。また、がんに対する縮小効果を期待して化学療法を手術に先行する方法や現時点で手術不能な病変に対しても化学療法を行うことにより手術可能となる場合もあります。レジメンと呼ばれる投与方法に沿って、数種類の薬剤を組み合わせて内服または点滴にて投与します。
放射線療法
胃がん治療の中心は切除になりますので、放射線療法は補助的な治療に位置づけされます。つまり、手術できない状態で見つかったがんや再発・転移した場合に行います。化学療法と組み合わされることも多いです。緩和ケア的に進行を抑えることや痛みを緩和する目的などで行います。
胃ポリープ
胃の粘膜から発生したイボ状のでっぱりを総じて胃ポリープと呼びます。 代表的なポリープは、胃底腺ポリープ、過形成性ポリープ、腺腫性ポリープと3つの種類に大きく分かれます。このうち、特に注意が必要なのは最後の腺腫性ポリープになります。がん化のリスクが高く、切除の適応となります。
胃底腺ポリープ
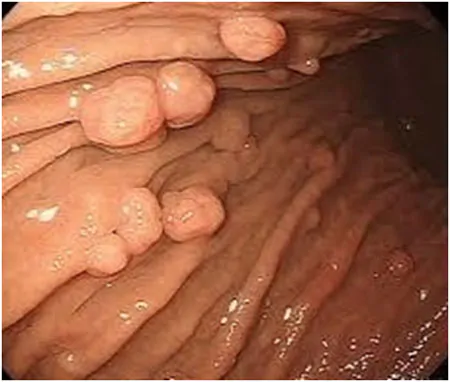 ピロリ菌感染のない、健康な胃に発生するポリープです。要するに胃酸の分泌が活発な方によく見られるタイプのポリープです。がん化することもありません。胃の上部に多発することが多いです。色調は周囲の粘膜と同様、形は半球状で表面は滑らかです。治療の必要はありません。自然に消失することもあります。
ピロリ菌感染のない、健康な胃に発生するポリープです。要するに胃酸の分泌が活発な方によく見られるタイプのポリープです。がん化することもありません。胃の上部に多発することが多いです。色調は周囲の粘膜と同様、形は半球状で表面は滑らかです。治療の必要はありません。自然に消失することもあります。
過形成性ポリープ
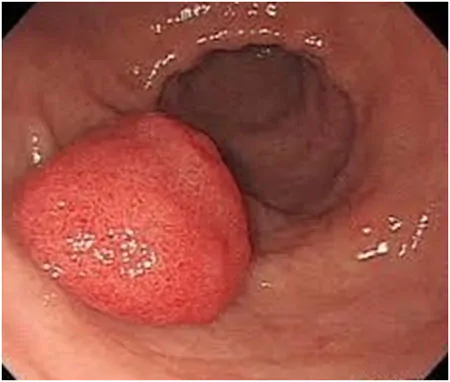 ピロリ菌感染を起こした、萎縮した胃粘膜が背景となって発生するポリープです。要するに慢性胃炎が発生母地のポリープです。多くは1個ですが、数個認める場合もあります。大きくなるとがん化する可能性があります。色調は赤みが強く、形は丈が高く、茎を有するものあります。表面は凹凸があり、ごつごつしています。経過観察が基本ですが、表面から出血したり、がん化が疑われる場合は治療の必要があります。
ピロリ菌感染を起こした、萎縮した胃粘膜が背景となって発生するポリープです。要するに慢性胃炎が発生母地のポリープです。多くは1個ですが、数個認める場合もあります。大きくなるとがん化する可能性があります。色調は赤みが強く、形は丈が高く、茎を有するものあります。表面は凹凸があり、ごつごつしています。経過観察が基本ですが、表面から出血したり、がん化が疑われる場合は治療の必要があります。
腺腫性ポリープ
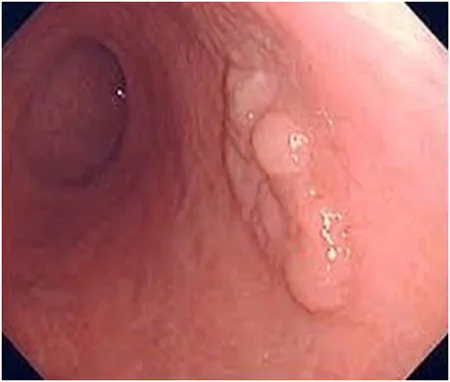 胃腺腫とも呼びます。ピロリ菌に感染し、萎縮が進んだ結果、腸上皮化生を起こした胃粘膜が背景となって発生するポリープです。腸上皮化生とは、胃の粘膜が腸の粘膜に置き換わることです。要するに慢性胃炎のなれの果てに発生するポリープで前がん病変です。外観はやや白色調で扁平な隆起をしています。がん化のリスクが高いので治療の対象となります。
胃腺腫とも呼びます。ピロリ菌に感染し、萎縮が進んだ結果、腸上皮化生を起こした胃粘膜が背景となって発生するポリープです。腸上皮化生とは、胃の粘膜が腸の粘膜に置き換わることです。要するに慢性胃炎のなれの果てに発生するポリープで前がん病変です。外観はやや白色調で扁平な隆起をしています。がん化のリスクが高いので治療の対象となります。
機能性ディスペプシア
胃の機能(働き)が障害されておこる疾患です。検査で異常が認められないにもかかわらず、消化器症状(みぞおちの痛み、胃もたれ、早期飽満感)を繰り返します。 日本人の10~20%がこの機能性ディスペプシアであるといわれています。原因はストレスをきっかけに自律神経の働きが乱れることです。不規則な生活やピロリ菌感染、胃酸分泌も関わっていると考えられています。 治療は内服薬で症状を抑えることです。治療薬には、酸分泌抑制薬、消化管運動機能改善薬、抗不安薬・抗うつ薬、漢方薬があります。
大腸ポリープ
大腸または直腸の粘膜から生じたイボ状のでっぱりを総じて大腸ポリープと呼びます。 腫瘍性および非腫瘍性のポリープが存在します。腫瘍性のものは、腺腫と呼ばれ、前がん状態に位置づけられます。つまり成長すると一部からがんが発生し、そのまま放っておけば、進行がんになってしまいます。そのため、大腸検査の際、見つけたら取ってしまうのが基本です。 原因は、いわゆる食の欧米化です。詳しくいうと、高脂肪低残渣食の多量摂取です。要するに発がん性(=高脂肪)のものが、長く腸内に居座る(=低残渣)ためです。大腸ポリープの段階では、症状はほとんどありませんが、まれに出血する程度です。 治療は内視鏡的ポリープ切除術、内視鏡的粘膜切除術(EMR)、内視鏡的粘膜下層剥離術(ESD)となります。EMRに関しましては、当院HP内「内視鏡検査」の中の「ポリープ・早期がん切除術」の項をご参照ください。
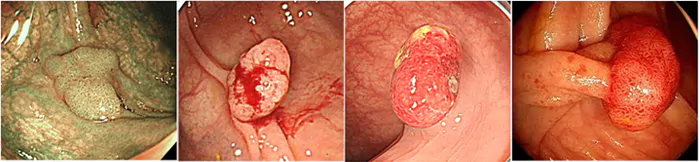
大腸がん
前項で説明したように、大腸ポリープが成長すると大腸がんになります。また、大腸ポリープを介さずに直接がんからスタートする病変もあります。
症状
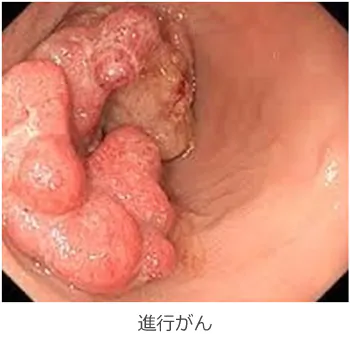 部位、進行度によって大きく異なります。右側(盲腸、上行結腸、横行結腸くらいまで)の大腸がんであれば、まだ便が液状から泥状ですので、よっぽど管腔(便が通るスペース)が、狭くならない限り、症状が出現することは少ないです。あったとしても貧血、軽度の腹痛、違和感程度です。症状が出にくい分、発見が遅れることも多々あります。大きくなってくると、痩せた方では直接お腹の上からがんを触れられる方もいます。 一方、左側(下行結腸、S状結腸、直腸)の大腸がん(直腸がん)では、比較的早く(と言ってもほとんどがすでに進行がんです・・・)症状が出現します。一番多い症状は下血です。便に血が混ざっている程度からポタポタとしたたる程度まであります。その他、腹痛、便が細い、便秘と下痢を繰り返すなどの症状が一般的です。 また直腸がんに限っていえば、肛門に近いことから、出血しても痔と思ってしまい、放っておく人もいます。症状が強くなってから、肛門科へいったら、がんだったなんてこともよくあります。簡単に痔と決めつけず、当院にご相談ください。また隣り合う膀胱に直接浸潤すれば、血尿や空気の混ざった尿が出ますし、女性の場合、膣に浸潤すると膣から便がでてくるといったこともあります。さらに進行して、完全に管腔がふさがってしまえば、腸閉塞になってしまいます。お腹はパンパンに張り、便汁様の嘔吐が出現します。
部位、進行度によって大きく異なります。右側(盲腸、上行結腸、横行結腸くらいまで)の大腸がんであれば、まだ便が液状から泥状ですので、よっぽど管腔(便が通るスペース)が、狭くならない限り、症状が出現することは少ないです。あったとしても貧血、軽度の腹痛、違和感程度です。症状が出にくい分、発見が遅れることも多々あります。大きくなってくると、痩せた方では直接お腹の上からがんを触れられる方もいます。 一方、左側(下行結腸、S状結腸、直腸)の大腸がん(直腸がん)では、比較的早く(と言ってもほとんどがすでに進行がんです・・・)症状が出現します。一番多い症状は下血です。便に血が混ざっている程度からポタポタとしたたる程度まであります。その他、腹痛、便が細い、便秘と下痢を繰り返すなどの症状が一般的です。 また直腸がんに限っていえば、肛門に近いことから、出血しても痔と思ってしまい、放っておく人もいます。症状が強くなってから、肛門科へいったら、がんだったなんてこともよくあります。簡単に痔と決めつけず、当院にご相談ください。また隣り合う膀胱に直接浸潤すれば、血尿や空気の混ざった尿が出ますし、女性の場合、膣に浸潤すると膣から便がでてくるといったこともあります。さらに進行して、完全に管腔がふさがってしまえば、腸閉塞になってしまいます。お腹はパンパンに張り、便汁様の嘔吐が出現します。
検査
大腸がんを発見するための検査には、 ①腫瘍マーカー(採血) ②便潜血反応 ③注腸検査 ④大腸内視鏡検査 ⑤カプセル内視鏡 ⑥大腸CT検査(CTコロノグラフィー)などが現在あります。
腫瘍マーカー
腫瘍マーカーとは、がん特有の産生物質のことです。検査は血液を数ml採血するだけです。現在のところ、確実に大腸がんがあるかどうかを診断できる腫瘍マーカーはありません。もちろん異常値になれば、がんの可能性が高くなりますが、進行がんになっても異常値に届かない場合もあります。また、大腸がん固有の腫瘍マーカーはなく、数種類のがんに対するマーカーとなっていますので、異常値がでた場合、他のがんの可能性もあります。喫煙によっても異常値を示すことがあります。
便潜血反応
大腸がん検診で行われる検査です。がんは出血するという考えに基づいて便中の血液を測定します。そのため痔をお持ちの方では陽性になってしまう場合があります。逆に出血しないような大腸ポリープの段階や進行がんになっても出血していないような病変では見逃されてしまいます。
注腸検査
お尻からバリウムと空気を入れて行う検査です。胃はよく知られていますが、大腸でも行われています。ただし、病変が見つかると、結局、大腸カメラを行わなければいけません。そのため最初から大腸カメラを行うのが、主流です。
大腸内視鏡検査
大腸がんに対する検査として最も広く行われています。検査の際、病変が見つかれば、そのまま組織を取ることもできますし、ポリープから早期がんまで治療可能です。早期の段階で、がんの発見も可能です。現在のところ、最も有用な検査といえます。ただ、お腹の手術を受けられた方などは、癒着があると、強い痛みを感じたり、場合によっては大腸の一番奥まで挿入できない場合もあります。
カプセル内視鏡

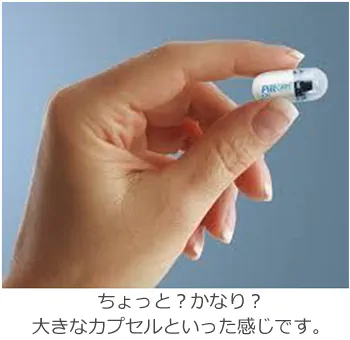 カメラを搭載したカプセルを内服するだけで検査が可能です。とはいっても体の周りに受信機をつけないといけません。撮影は1秒間に2回行います。保険適応も限られます。まだ費用も高めです。飲み込んだカプセルは排便時にお尻から出てきます。内視鏡といっても、もちろん処置はできません。特に小腸病変の発見に威力を発揮します。問題点は滞留といって、体から出てこないことがあることです。それでも、大腸内視鏡検査でいつも辛い思いをしている患者さまなどは、十分恩恵が受けられます。
カメラを搭載したカプセルを内服するだけで検査が可能です。とはいっても体の周りに受信機をつけないといけません。撮影は1秒間に2回行います。保険適応も限られます。まだ費用も高めです。飲み込んだカプセルは排便時にお尻から出てきます。内視鏡といっても、もちろん処置はできません。特に小腸病変の発見に威力を発揮します。問題点は滞留といって、体から出てこないことがあることです。それでも、大腸内視鏡検査でいつも辛い思いをしている患者さまなどは、十分恩恵が受けられます。
大腸CT検査(CTコロノグラフィー)
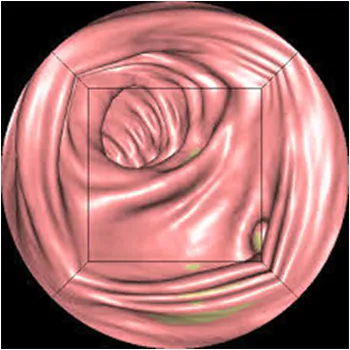
 炭酸ガスで大腸を膨らませたままCTを撮り、3Dの画像を構築します。大腸の中を旅するような映像が見られます。粘膜の凹凸から病変を判断しますので、平坦な病変や小さな病変は見逃されることがあります。CTですので、痛みはありませんし、お腹の中の他臓器の情報も同時に得られます。ただしカプセル内視鏡と同様に検査中に処置ができません。保険適応も限られます。
炭酸ガスで大腸を膨らませたままCTを撮り、3Dの画像を構築します。大腸の中を旅するような映像が見られます。粘膜の凹凸から病変を判断しますので、平坦な病変や小さな病変は見逃されることがあります。CTですので、痛みはありませんし、お腹の中の他臓器の情報も同時に得られます。ただしカプセル内視鏡と同様に検査中に処置ができません。保険適応も限られます。
治療
代表的な治療は内視鏡治療、手術、化学療法、放射線治療になります。
内視鏡治療
早期がんが対象です。がんが粘膜~粘膜下層(要は表面からあまり深くないところ)までであれば、内視鏡的に切除可能です。当院HPでも紹介しているEMR(内視鏡的粘膜切除術)やESD(内視鏡的粘膜下層剥離術)といった手技が中心となります。早期だと、お腹を切らなくても済むわけです。ただ、がん細胞が粘膜下層のある程度以上(>1000μm)深くまで浸潤してしまうと、血管やリンパ管へ流れてしまいます。そうなるとカメラではどうにもならず、次に説明する手術が必要になってきます。
手術
従来の開腹手術から現在では腹腔鏡手術が主流となり、さらにはロボット手術まで行われています。以前はお腹を開いて手術するのが当たり前の時代でしたが、その後、腹腔鏡の技術が広まり、現在では進行がんにおいても保険適応になります。お臍からカメラ(腹腔鏡)を挿入し、同時に炭酸ガスでお腹を膨らませます。当院で大腸内視鏡検査時に使用している炭酸ガスも同じです。その他に手術器具を出し入れするための挿入口を数か所開けます。術後の痛みは開腹手術に比べ少なく、早期の社会復帰を可能にしました。さらに一歩進んだ技術が内視鏡手術支援ロボット(ダビンチ)です。現在のところ、腹腔鏡に対する明らかな優位性が示されていません。手術代は200万円ほどかかります!
化学療法
いわゆる抗がん剤治療です。手術前または後に行う化学療法、再発を予防するための化学療法、手術不能ながんに対する化学療法などに分かれます。大腸がんに対しては、他のがんに比べて種類が豊富で、レジメと呼ばれる投与方法も多岐にわたります。化学療法によって、手術可能となる症例も多々あります。それでも女性の死因第1位、男性3位の状況なのです・・・。早期発見が大事なのです。
放射線療法
基本的には中心的な治療ではありません。もともと大腸がんや直腸がんの組織である腺がんは放射線感受性(がんに対する治療効果)がよくありません。術前に腫瘍の大きさを縮小させたり、術中に切除断端(がんを切り取った部分)に当てたり、痛みを緩和する目的だったりします。
大腸憩室症
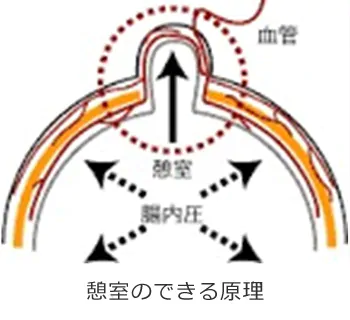
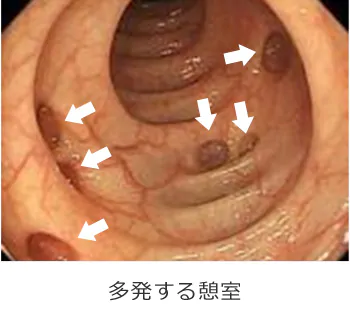
憩室とは腸の壁の弱くなった部分が袋状に外側に飛び出したものです。内視鏡では、半球状に穴が開いたように見えます。 原因は腸が便を押し出す作業(蠕動運動)により、腸管内圧が長年かかったためです。血管が腸を貫く部分は筋肉が存在しないので、その部分が飛び出します(下図)。好発部位は上行結腸、S状結腸になります。 無症状で特に治療の必要はありません。多い方では何十個と見られます(写真参照)。ただし、まれに便が詰まって炎症を起こしたり(憩室炎)、憩室の壁を通る血管が破けて、出血(憩室出血)を起こすことがあります。憩室炎になると、炎症を起こした部位の腹痛と発熱などを伴います。 治療は絶食、抗菌薬の投与によりほとんど治癒しますが、腸に穴が開いてしまった場合(穿孔)は腹膜炎となり、手術になります。また、憩室出血は大量の下血を認めることが多く、安静、絶食で止血されない場合は、緊急内視鏡検査にて止血することもあります。
潰瘍性大腸炎
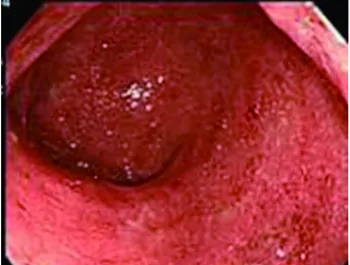 免疫機能の異常により大腸粘膜にびらんや潰瘍を生じる病気です。粘血便、下痢、腹痛が主な症状です。原因は完全には解明しておりません。また完全に治癒することはなく、寛解状態へ導入、維持することが重要となります。 そのため公費負担の対象疾患となっております。日本には約16万人の患者さんがいます(H25)。治療は内科的治療によって、多くの方が寛解状態となります。残念ながら一部の方は、重症化し外科的治療が必要になることもあります。10年以上の経過の中で大腸がんを発症することもあります。
免疫機能の異常により大腸粘膜にびらんや潰瘍を生じる病気です。粘血便、下痢、腹痛が主な症状です。原因は完全には解明しておりません。また完全に治癒することはなく、寛解状態へ導入、維持することが重要となります。 そのため公費負担の対象疾患となっております。日本には約16万人の患者さんがいます(H25)。治療は内科的治療によって、多くの方が寛解状態となります。残念ながら一部の方は、重症化し外科的治療が必要になることもあります。10年以上の経過の中で大腸がんを発症することもあります。
クローン病
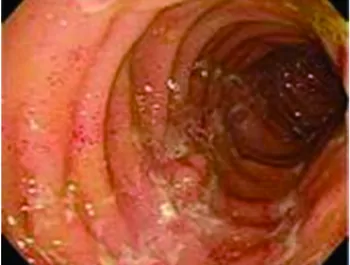 全消化管、特に小腸(回腸末端)に非連続性に炎症を生じる原因不明の病気です。症状は主に腹痛、下痢、体重減少になりますが、肛門病変(痔瘻、肛門周囲膿瘍)を合併する場合もあります。 当院では肛門病変をきっかけに来院し、クローン病と診断されることもあります。原因は遺伝的素因+免疫異常と考えられていますが、完全には解明しておりません。 完全に治癒することはなく、寛解状態へ導入、維持することが重要となります。そのため公費負担の対象疾患となっております。日本には約4万人の患者さんがいます(H25)。治療は内科的治療が中心となります。経過中に消化管が狭くなって、食べ物が通過しなくなったり、穴が開いてしまった場合は外科治療となります。
全消化管、特に小腸(回腸末端)に非連続性に炎症を生じる原因不明の病気です。症状は主に腹痛、下痢、体重減少になりますが、肛門病変(痔瘻、肛門周囲膿瘍)を合併する場合もあります。 当院では肛門病変をきっかけに来院し、クローン病と診断されることもあります。原因は遺伝的素因+免疫異常と考えられていますが、完全には解明しておりません。 完全に治癒することはなく、寛解状態へ導入、維持することが重要となります。そのため公費負担の対象疾患となっております。日本には約4万人の患者さんがいます(H25)。治療は内科的治療が中心となります。経過中に消化管が狭くなって、食べ物が通過しなくなったり、穴が開いてしまった場合は外科治療となります。
虚血性腸炎
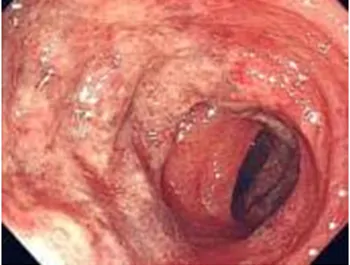 心臓が一時的に虚血(血のめぐりが悪くなること)になる状態を狭心症といいます。大腸で一時的に虚血になるのが、この虚血性(大)腸炎です。 当然の激しい腹痛(左下腹部痛)、下痢、下血で発症します。冷汗をともなうこともあります。原因としては、もともと血管に動脈硬化性の変化があるところに、便秘などで内圧が高まることによって、大腸粘膜への血流が低下し発症します。高齢者に多く見られる病気です。ただし、若い方でも動脈の攣縮(けいれん)やひどい便秘によって発症することがあります。 内視鏡検査にて確定診断がつきます。治療は安静にして、絶食、輸液、二次感染防止目的で抗生剤投与となります。
心臓が一時的に虚血(血のめぐりが悪くなること)になる状態を狭心症といいます。大腸で一時的に虚血になるのが、この虚血性(大)腸炎です。 当然の激しい腹痛(左下腹部痛)、下痢、下血で発症します。冷汗をともなうこともあります。原因としては、もともと血管に動脈硬化性の変化があるところに、便秘などで内圧が高まることによって、大腸粘膜への血流が低下し発症します。高齢者に多く見られる病気です。ただし、若い方でも動脈の攣縮(けいれん)やひどい便秘によって発症することがあります。 内視鏡検査にて確定診断がつきます。治療は安静にして、絶食、輸液、二次感染防止目的で抗生剤投与となります。
過敏性腸症候群
消化管、特に腸の機能(働き)が障害されておこる疾患です。検査で異常が認められないにもかかわらず、消化器症状(腹痛、腹部不快感、下痢、便秘など)を繰り返します。 日本人の約13%がこの過敏性腸症候群であるといわれています。便の性状によって下痢型、便秘型、混合型に分けられます。ストレスが原因で発症します。典型的な例として、会議の前や試験の前にお腹が痛くなるといったストレスを感じる場面で症状が表れます。 治療は食事指導・生活習慣の改善、消化管機能調節薬などの内服になります。
肝のう胞
肝臓の中に液体を含んだ袋(嚢胞:のうほう)ができる病気です。多くは無症状で、健診などで初めて指摘されることがほとんどです。原因は先天性、外傷性、炎症性、腫瘍性、寄生虫性に大別されます。 数は1個の場合もあれば、数10個認められることもあります。大きさは数ミリ~10センチを超えるものまであります。通常の肝のう胞では治療の必要はありませんが、10センチを超えるようになると、胃など周囲の臓器を圧迫するようになります。そこまで大きくなり、症状が出てくると治療の適応となります。 治療は超音波下に体外から針を刺して中の液体を抜き、抗菌薬(ミノサイクリン)またはアルコールを入れて袋を縮小させる方法や腹腔鏡手術でのう胞の壁を部分的に開いてしまう手術(腹腔鏡下肝嚢胞部分切除術)が行われます。または、感染、出血などを起こした場合も治療の対象となります。炎症性、腫瘍性、寄生虫性では原因に応じた治療が必要になります。
肝血管腫
肝臓は血管に富んでおり、血管を塊にした臓器と言っても過言ではありません。肝血管腫とは、肝臓の血管由来で、肝臓原発の良性腫瘍の中で最多となります。やや女性に多いといわれています。通常、単発になります。 多くは無症状で、健診などの超音波検査、MRI検査などで初めて指摘されることがほとんどです。大きくなって10センチを超えるようになると、周囲臓器への圧迫症状や上腹部の膨満感、腹痛などが出てきます。 普通は治療の必要はなく、経過観察で問題ありません。 治療が必要となるのは、症状を有する場合、破裂した場合、腫瘍内に血栓ができて血小板が消費され、逆に出血傾向となった場合(Kasabach-Meritt症候群といいます。)、肝細胞がんとの鑑別が難しい場合などが挙げられます。治療法は手術(肝切除術または腫瘍摘出術)が行われます。やはり近年では腹腔鏡を用いた手術が広まっています。
胆のう結石
 人間は、体の中でいろいろな石を作ります。その代表的な石のひとつが、この胆のう結石になります。成人の10%が保有しているともいわれています。 肝臓で作られた胆汁は一度胆のう内で貯蔵されます。その後、食事が流れてくるタイミングに合わせて胆のうが収縮し、胆管を通して十二指腸に流れていきます。この貯蔵されている間に胆汁から析出された成分が固まって胆のう結石となるのです。そもそも胆汁とは、脂肪の消化・吸収を助ける消化酵素で1日500~1000ml程度産生されています。(胆のうの解剖学的な位置は「胆のうがん」の図をご参照ください。) 胆石には種類があります。コレステロールとビリルビンカルシウムが主な成分になり、コレステロール系結石と色素系結石に分かれます。数は1個から数百個の場合もあります。大きさは数ミリから数センチ大になります。症状は大半が無症状で、そのように症状が出ない状態の結石のことをサイレントストーンとか無症候性胆石と呼びます。そういった場合、健診の超音波検査などで指摘されることが多いです。または以前から胆石を持っていてもサイレントストーンの状態だと、ある日、突然症状が現れ、あわてて検査したら、初めて見つかるといったケースも多いです。では、その症状はというと、右季肋部痛(右肋骨の下あたりの痛み)~みぞおちの痛み。嘔気嘔吐などです。背中や肩まで痛む場合もあります。また痛みの原因も胆石発作と急性胆のう炎に分かれます。(後述の「胆のう炎」をご参照ください。) 無症状の場合は1年に1回定期的な検査で問題ありません。治療は基本的に症状を有する場合に適応となります。または、がんが疑われる場合などです。治療法の一つは胆石溶解療法になります。ウルソデオキシコール酸を含む薬剤を内服しつづけます。ただし数年にわたり飲みつづけても溶けない場合が多いことや効果がある石の種類も限定されていて、実用的な治療とは言いかねます。 もう一つは手術になります。基本的に腹腔鏡下胆嚢摘出術になります。現在では単孔式腹腔鏡下胆嚢摘出術といって、ヘソに1か所だけ穴をあけて行う手術方法も行われています。また、日帰り手術で行う施設もあります。
人間は、体の中でいろいろな石を作ります。その代表的な石のひとつが、この胆のう結石になります。成人の10%が保有しているともいわれています。 肝臓で作られた胆汁は一度胆のう内で貯蔵されます。その後、食事が流れてくるタイミングに合わせて胆のうが収縮し、胆管を通して十二指腸に流れていきます。この貯蔵されている間に胆汁から析出された成分が固まって胆のう結石となるのです。そもそも胆汁とは、脂肪の消化・吸収を助ける消化酵素で1日500~1000ml程度産生されています。(胆のうの解剖学的な位置は「胆のうがん」の図をご参照ください。) 胆石には種類があります。コレステロールとビリルビンカルシウムが主な成分になり、コレステロール系結石と色素系結石に分かれます。数は1個から数百個の場合もあります。大きさは数ミリから数センチ大になります。症状は大半が無症状で、そのように症状が出ない状態の結石のことをサイレントストーンとか無症候性胆石と呼びます。そういった場合、健診の超音波検査などで指摘されることが多いです。または以前から胆石を持っていてもサイレントストーンの状態だと、ある日、突然症状が現れ、あわてて検査したら、初めて見つかるといったケースも多いです。では、その症状はというと、右季肋部痛(右肋骨の下あたりの痛み)~みぞおちの痛み。嘔気嘔吐などです。背中や肩まで痛む場合もあります。また痛みの原因も胆石発作と急性胆のう炎に分かれます。(後述の「胆のう炎」をご参照ください。) 無症状の場合は1年に1回定期的な検査で問題ありません。治療は基本的に症状を有する場合に適応となります。または、がんが疑われる場合などです。治療法の一つは胆石溶解療法になります。ウルソデオキシコール酸を含む薬剤を内服しつづけます。ただし数年にわたり飲みつづけても溶けない場合が多いことや効果がある石の種類も限定されていて、実用的な治療とは言いかねます。 もう一つは手術になります。基本的に腹腔鏡下胆嚢摘出術になります。現在では単孔式腹腔鏡下胆嚢摘出術といって、ヘソに1か所だけ穴をあけて行う手術方法も行われています。また、日帰り手術で行う施設もあります。
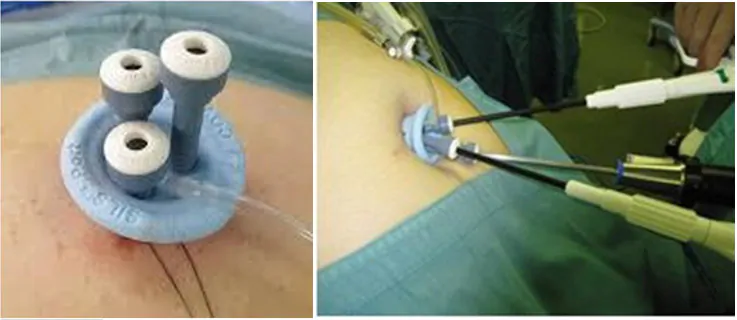
単孔式腹腔鏡下胆嚢摘出術では、径5ミリのカメラと鉗子を計3本使用します。ヘソにいれた特殊な器具から挿入し、手術します。摘出した胆のうを取り出すのもヘソからです!
胆のう炎
前述したように、胆のうの痛みには胆石発作と胆のう炎に分かれます。 ラムネのビンを想像してください。ビンを胆のうと仮想します。中のビー玉が胆石に相当します。ラムネ(胆汁)が流れる際に、このビー玉が出口方向に押し出され、はまった状態になると、中身のラムネが飲めないのと同じ状況になります。すると胆のうはビンと違って、収縮しつづけますので、内圧が上昇し痛みが出現します。ビー玉(胆石)がはずれれば、内圧も下がり、痛みも消失します。これが胆石発作です。食後の胆のう収縮は、特に油ものを食べた後だと一層強くなります。この間、強い痛みを発しますが、ふつう数時間で改善されます。多くは夕食後1,2時間後に発症し、長くとも翌朝には無症状になっています。 一方、急性胆のう炎になると、先ほどのはまったビー玉(胆石)がはずれません。胆のうの壁への血流が無くなり、炎症を起こし、徐々に胆のうが腐っていきます。こうなると痛みに加え、右季肋部の圧痛、発熱も伴います。腫れた胆のうはお腹の上から触れることもあります。処置が遅れると胆のう周囲に膿が貯まったり、胆のうが破れて腹膜炎を起こします。そのため急性胆のう炎では、入院の上、緊急処置が必要となります。 急性があれば、慢性胆のう炎も存在します。これは、胆石発作などを繰り返したり、胆石による機械的な刺激が胆のうの壁に炎症を起こし続けた結果、次第に慢性化していきます。胆のう自体は萎縮といって小さくなり、かつ結合織が増生して壁が厚くなります。こうなると胆のう自体は機能していないことも多いです。症状も右季肋部痛~みぞおちの痛みは軽くなったり、症状を認めない場合もあります。 また、特殊な胆のう炎に無石胆のう炎、胆のう捻転症による胆のう炎などもあります。 治療は緊急~待機的手術で、いずれも手術が必要です。手術方法は前述の腹腔鏡下胆嚢摘出術が基本ですが、炎症が高度な場合には、手術中に開腹手術へ移行することもあります。また、急性胆のう炎では、肋骨の間から針を刺して胆汁を吸いだす処置(経皮経肝胆のうドレナージ術)を手術に先立って行う場合もあります。
胆のうポリープ
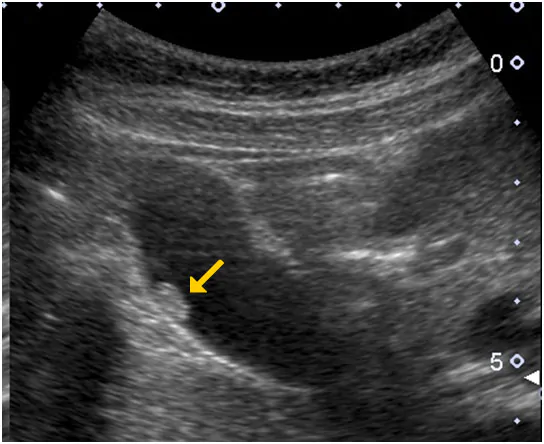 胆のうの内腔にできた隆起性病変を総称して胆のうポリープと呼びます。多くは無症状で、健診などの超音波検査を行った際に初めて指摘されることがほとんどです。大きく腫瘍性と非腫瘍性に分かれます。非腫瘍性の代表はコレステロールポリープです。胆のうポリープの90%はこのコレステロールポリープです。これは胆汁中のコレステロール成分が沈着して、胆のうの粘膜に付着したものです。大きさは10ミリ以下で、多発することもよくあります。一方、腫瘍性は腺腫、がんに分かれます。腺腫は大きくなると、一部からがんが発生してきます。 10ミリ以上になってくるとがん化のリスクが高まります。ただし良性悪性の鑑別は難しい場合もあります。10ミリを超えるような場合、急激に大きくなる場合、がんが疑われる場合は治療の適応です。治療は手術になります。腹腔鏡手術(腹腔鏡下胆嚢摘出術)が一般的で、数日の入院で済んでしまいます。
胆のうの内腔にできた隆起性病変を総称して胆のうポリープと呼びます。多くは無症状で、健診などの超音波検査を行った際に初めて指摘されることがほとんどです。大きく腫瘍性と非腫瘍性に分かれます。非腫瘍性の代表はコレステロールポリープです。胆のうポリープの90%はこのコレステロールポリープです。これは胆汁中のコレステロール成分が沈着して、胆のうの粘膜に付着したものです。大きさは10ミリ以下で、多発することもよくあります。一方、腫瘍性は腺腫、がんに分かれます。腺腫は大きくなると、一部からがんが発生してきます。 10ミリ以上になってくるとがん化のリスクが高まります。ただし良性悪性の鑑別は難しい場合もあります。10ミリを超えるような場合、急激に大きくなる場合、がんが疑われる場合は治療の適応です。治療は手術になります。腹腔鏡手術(腹腔鏡下胆嚢摘出術)が一般的で、数日の入院で済んでしまいます。
胆のうがん
前の項で説明した腫瘍性の胆嚢ポリープ(腺腫)が成長すると胆のうがんになります。特に胆嚢は壁が薄く、浸潤が早いとされています。そのため容易に隣接する臓器に浸潤してしまいます。リンパ節転移、肝転移も起こします。このように進行してくると症状が出現します。症状としては腹痛、黄疸(皮膚や眼が黄色くなること)です。胆のうがん特有の症状はありません。また胆のうがんでは40~60%程度に胆のう結石を合併しているといわれています。 治療は手術になります。早期がんの段階であれば、腹腔鏡手術(腹腔鏡下胆嚢摘出術)で胆のうを取るだけで済んでしまいます。しかし、進行がんになると、肝臓や膵臓の一部まで同時に切除することもあります。術式は浸潤の範囲によって選択されます。それは胆のうの中のどこにがんができるかによるところが大きいです。 肝臓側(肝床部といいます。もともと胆のうは肝臓の下にくっついた臓器です。)であれば、肝臓へ直接浸潤します。反対の腹腔側であれば、十二指腸、大腸などに浸潤します。胆のうの出口に近ければ、胆管に浸潤していくという具合です。他のがん同様にリンパ節転移、肝転移なども起こります。手術不能な場合や進行がんの術後には、通常、抗がん剤を投与します。内服~点滴がありますが、種類は限られています。
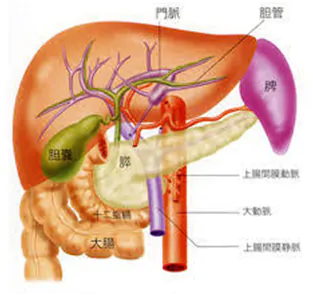
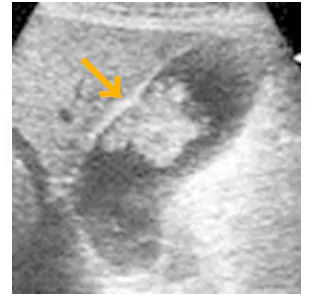
胆のうの解剖学的な位置は右肋骨の下になります。 (超音波検査)白くモコモコした部分が、がんです。